胚胎脆弱VS染色体异常,高龄备孕女性要不要做PGT?
胚胎脆弱VS染色体异常,高龄备孕女性要不要做PGT?.
在现代医学技术不断进步的背景下,越来越多的高龄女性选择通过辅助生殖技术(ART)实现生育梦想。然而,随着年龄的增长,女性生育能力显著下降,胚胎染色体异常率上升,流产风险增加,这让许多备孕家庭陷入两难:是顺其自然等待自然受孕,还是借助科技手段提前干预?其中,胚胎植入前遗传学检测(Preimplantation Genetic Testing, 简称PGT)成为高龄备孕女性关注的焦点。那么,面对“胚胎脆弱”与“染色体异常”的双重挑战,高龄女性究竟要不要做PGT?
一、高龄备孕的两大难题:胚胎质量下降与染色体异常
女性年龄是影响生育力最关键的因素之一。35岁以后,卵巢储备功能逐渐衰退,卵子数量减少,质量下降。更为关键的是,卵子在减数分裂过程中更容易出现错误,导致胚胎染色体非整倍体(即染色体数目异常)的发生率显著升高。
数据显示,35岁以下女性的胚胎染色体异常率约为30%-40%,而到了40岁以上,这一比例可高达70%-80%。这些染色体异常的胚胎往往无法正常着床,或在早期妊娠阶段自然流产,少数即便成功妊娠,也可能导致胎儿发育异常或出生缺陷。
此外,高龄女性的子宫内膜容受性、激素水平及整体身体状况也可能影响胚胎着床和妊娠维持,形成所谓的“胚胎脆弱”状态——即使胚胎本身健康,也可能因母体环境不佳而难以顺利发育。
二、PGT是什么?它能解决什么问题?
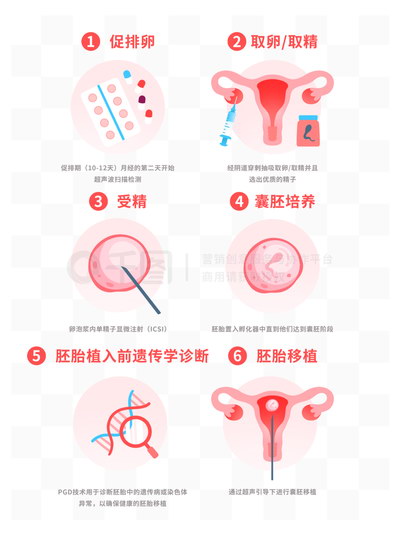
PGT,即胚胎植入前遗传学检测,是在试管婴儿(IVF)过程中,对发育至第5-6天的囊胚进行少量细胞活检,并通过高通量测序技术(如NGS)分析其染色体数目或特定基因突变的一种技术。根据检测目的不同,PGT可分为:
- PGT-A(非整倍体筛查):主要用于筛查胚胎染色体数目异常,是高龄女性最常选择的类型。
- PGT-M(单基因病检测):适用于有遗传病家族史的夫妇。
- PGT-SR(结构重排检测):适用于染色体结构异常携带者。
对于高龄备孕女性而言,PGT-A的核心价值在于:筛选出染色体正常的胚胎进行移植,从而提高着床率、降低流产率、缩短妊娠时间,并提升活产率。
三、PGT的利与弊:高龄女性该如何权衡?
PGT的优势显而易见:
- 提高单次移植成功率:选择染色体正常的胚胎移植,可显著提升着床率和临床妊娠率。
- 降低流产风险:多数早期流产源于染色体异常,PGT可有效规避这一风险。
- 减少多胎妊娠:因成功率提高,医生更倾向于建议单胚胎移植,降低多胎带来的母婴风险。
- 心理减负:避免反复流产带来的身心创伤,增强生育信心。
然而,PGT也并非“万能钥匙”,其局限性不容忽视:
- 技术局限性:PGT检测的是胚胎滋养层细胞,存在嵌合体(部分细胞正常、部分异常)导致误判的可能。
- 无法保证100%成功:即使胚胎染色体正常,仍可能因子宫环境、免疫因素等导致着床失败或流产。
- 成本较高:PGT检测费用通常在1-2万元人民币,增加了试管婴儿的整体经济负担。
- 可能无胚胎可移:部分高龄女性获卵数少,胚胎质量差,可能所有胚胎均为异常,导致无健康胚胎可供移植。
四、高龄女性是否要做PGT?关键看个体情况
是否选择PGT,应基于个体年龄、卵巢储备、既往生育史、经济状况及心理承受能力综合判断。
建议考虑PGT的情况包括:
- 年龄≥38岁;
- 有反复流产史(≥2次);
- 多次试管婴儿移植失败;
- 已知有染色体异常或遗传病家族史。
可谨慎评估或暂不选择PGT的情况:
- 年龄在35-38岁之间,卵巢功能尚可;
- 预计可获得胚胎数量较少(如≤3个);
- 经济压力较大,或对检测结果心理负担过重。
结语
PGT技术为高龄备孕女性提供了一道“安全屏障”,帮助筛选出最具发育潜能的胚胎,提升生育效率。但它并非适用于所有人群,也非生育的“保险单”。在做出选择前,建议高龄女性与生殖医生充分沟通,结合自身实际情况,制定科学、个性化的助孕方案。毕竟,生育是一场身心的长途跋涉,科技是助力,而理性与耐心,才是通往好孕的基石。

